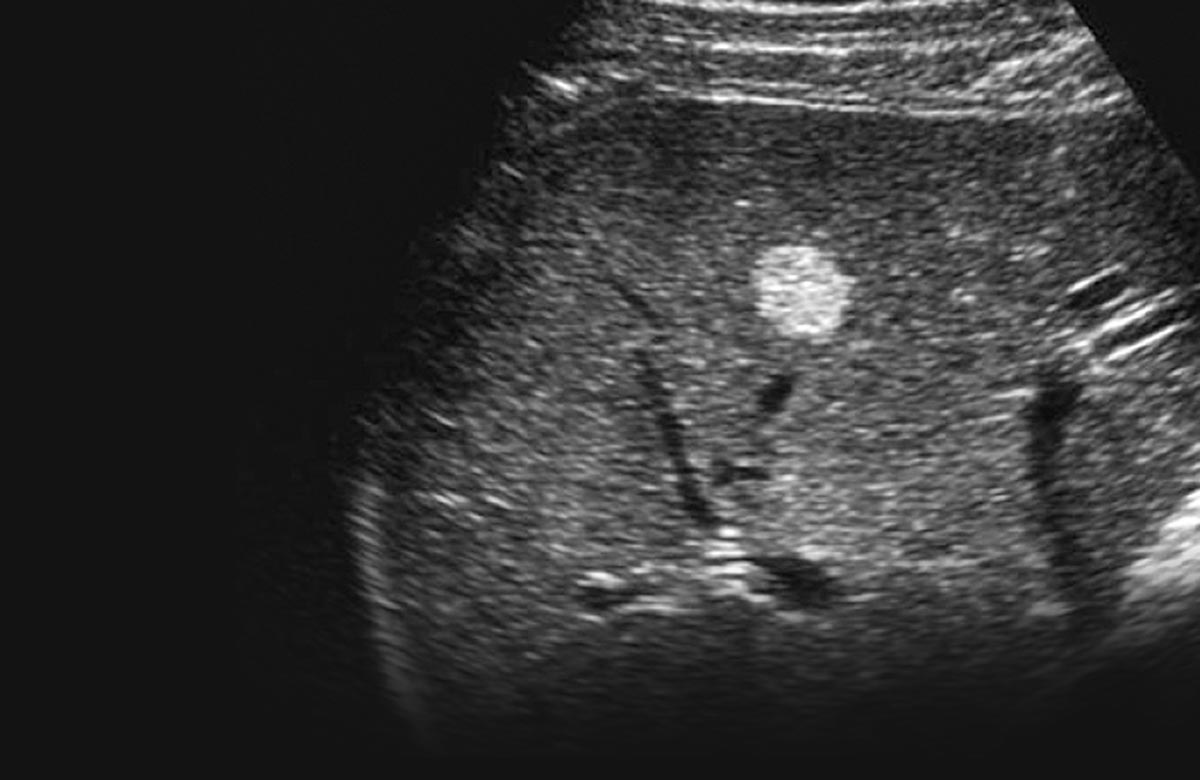
Hemangiomas são tumores benignos e congênitos, causados por malformações em vasos sanguíneos durante a formação do embrião ainda na barriga da mãe, podendo ser encontrado em diversos órgãos do corpo humano como: pele, ossos e também no fígado.
Os hemangiomas do fígado acometem de 0,4 a 7% da população, sendo mais comum em mulheres jovens. São os tumores benignos mais frequentes do fígado, comumente assintomáticos e encontrados por acaso, em exames de imagem do abdome, solicitados por outros motivos.
O seu tamanho pode variar de alguns milímetros a vários centímetros, sendo chamados de hemangiomas gigantes aqueles com tamanho maior que 5 cm.
Em sua maioria, os hemangiomas são pequenos, não causam maiores problemas e não necessitam de tratamento específico. Porém, em uma minoria de casos, os hemangiomas podem causar sintomas como dor abdominal ao crescerem e “empurrarem” a cápsula do fígado. Além de dor, dependendo da sua localização e tamanho, podem comprimir órgãos próximos ao fígado, como o estômago, causando sintomas como saciedade precoce, sensação de estufamento após refeições, náuseas, vômitos e febre. Apesar de raras, complicações como rompimento ou formação de coágulos no interior, geralmente nos hemangiomas gigantes, podem necessitar ressecção cirúrgica, ou outros procedimentos para aborda-los.
TENHO PEDRA NA VESÍCULA, DEVO OPERAR?
A presença de cálculos biliares é relativamente comum em adultos, rara em crianças e aumenta a incidência após terceira década de vida. 70% dos cálculos são formados por colesterol e cálcio.
Os principais fatores de risco para o desenvolvimento de cálculos são obesidade, sexo feminino, idade fértil e idade acima de 40 anos de idade. Além destes, a predisposição genética, dieta pobre em fibras, hiperlipidemia, anemia hemolítica são outros fatores importantes.
A principal queixa nestes pacientes é dor abdominal aguda localizada na região superior do abdome que pode irradiar para as costas. Muitas vezes esta dor é desencadeada cerca de 1 hora após a ingestão de comidas gordurosas. Outros pacientes podem referir sintomas mais vagos como arrotos, náuseas, empachamento após ingestão gordurosa, ou mesmo “mal estar” vago.
A presença de febre ou outros sinais inflamatórios falam a favor de colecistite (inflamação da vesícula). Já a presença de icterícia (coloração amarelada da pele), comprovada no exame laboratorial, aumento de bilirrubinas e fosfatase alcalina, nos leva a pensar na presença de cálculo no canal biliar.
O método diagnóstico mais sensível e específico é o ultrassom.
TRATAMENTO
Uma vez diagnosticada colelitíase em paciente sintomático, o tratamento definitivo é a cirurgia (convencional ou laparoscópica). Não há consenso na literatura sobre a realização de cirurgia profilática.
As indicações absolutas de cirurgia são para os pacientes sintomáticos e aqueles com história prévia de complicação resolvida ou não (pancreatite, colecistite).
Alguns pacientes assintomáticos devem ser considerados para a indicação cirúrgica, como aqueles com cálculos maiores que 3 cm, anemias hemolíticas, pólipos em vesícula associados a cálculos, vesícula em porcelana (maior risco de neoplasia).
Vale ressaltar que pacientes diabéticos devem ser operados mais precocemente, por apresentarem maiores riscos de complicações graves. Para gestantes com sintomas recorrentes, o momento ideal seria o segundo trimestre da gestação.
OS EFEITOS DO ÁLCOOL NO SISTEMA DIGESTIVO
Qualquer quantidade de etanos afeta o organismo, mas os efeitos imediatos dependem da quantidade ingerida. O uso prolongado pode causar dezenas de doenças, em todos os órgãos do corpo.
Pode comprometer o sistema neurológico, cardiovascular, hematológico, pode causar distúrbios metabólicos e vários outros.
No sistema digestivo, o álcool está relacionado ao aumento da incidência de câncer na boca, faringe, esôfago, estômago e intestino. Esta incidência, em alguns casos, pode aumentar se associado ao tabagismo.
Está também relacionado com a piora dos sintomas da doença do refluxo gastroesofágico, piorando esofagite (inflamação do esôfago), desencadeando lesões agudas da mucosa do estômago e, talvez, induzindo úlceras gástricas e varizes esofágicas secundárias. A cirrose hepática também é desencadeada pelo etanol.
Pode levar à insuficiência pancreática, precipitação de quadros inflamatórios no pâncreas e predisposição para o câncer pancreático.
Diarreia e emagrecimento são manifestações clínicas não raramente encontradas nos indivíduos que fazem uso crônico do álcool, relacionada não só com a alimentação inadequada observada nesses pacientes, consequente de alterações pancreáticas, mas também por interferência na absorção dos nutrientes como vitaminas e aminoácidos na parede intestinal.
É muito tênue o limite que separa o “bebedor social” do alcoolista crônico. Com o passar dos anos e a continuidade do hábito, a tendência natural é aumentar a quantidade, seja no volume ou na frequência, assim, sem perceber, o indivíduo ultrapassa o limiar do aceitável ou tolerável pelo seu organismo. E é assim que aparecem as consequências, inclusive instalando-se o “dano hepático” que começa como uma esteatose hepática, chegando até um quadro de cirrose hepática.
Beba com moderação!!!
INGESTÃO DE CORPO ESTRANHO, SAIBA QUAIS OS PERIGOS
A obstrução esofágica por um bolo alimentar é o tipo mais comum de ingestão de corpo estranho observada em adultos. Este evento é, em geral, agudo e dramático, acompanhado de dificuldade para engolir e grande ansiedade. A obstrução é muitas vezes completa e pode ser associada a uma grande salivação, incapacidade e deglutir mesmo líquidos e com dor no peito importante.
As crianças geralmente ingerem moedas, que muitas vezes passa pelo trato gastrointestinal sem acidentes e eliminadas nas fezes. Entretanto em alguns casos podem surgir problemas e deve ser retirada através da “endoscopia”.
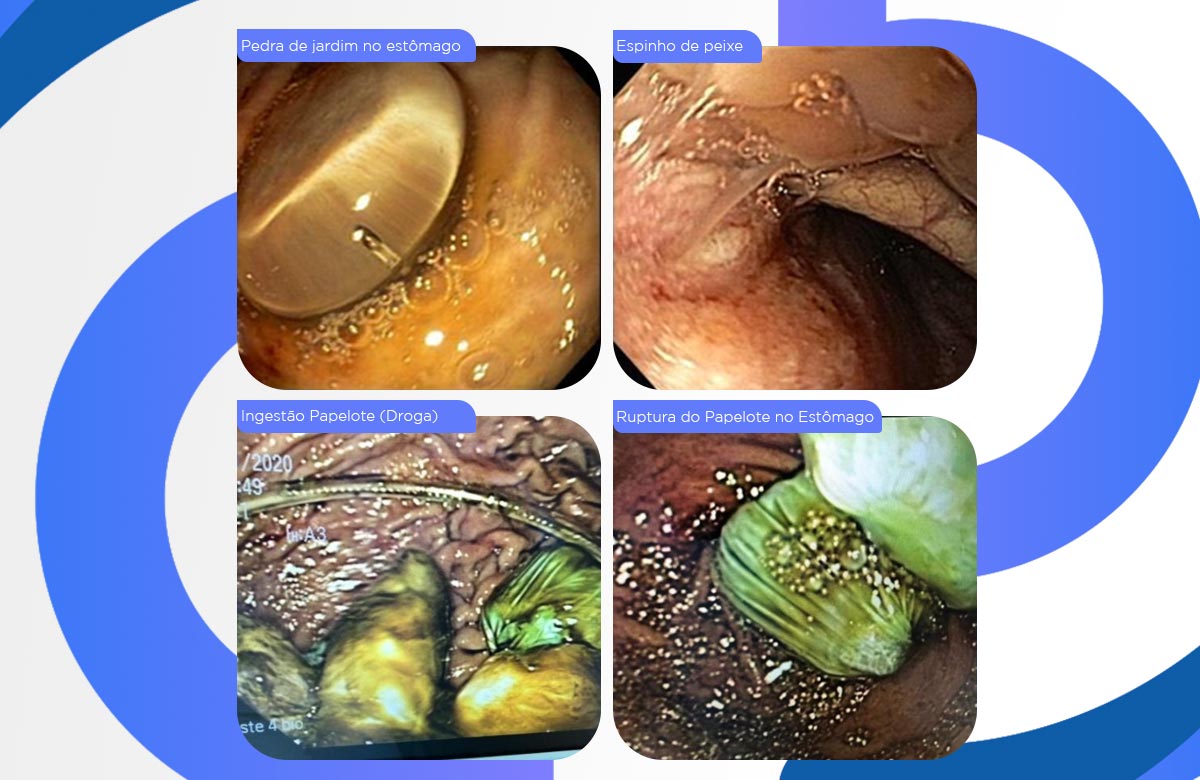
Corpos estranhos com bordos afiados podem levar a um grande risco de lesão do trato gastrointestinal, e a complicação mais comum é a perfuração e devem ser removidos endoscopicamente logo depois da ingestão. Quanto maior o objeto cortante, maior perigo acarreta. Agulhas, alfinetes, pedaços de vidro são comumente observados.
Os objetos de bordas irregulares como ossos, são grande ameaças a perfurações do trato digestivo , e devem ser retirados com muito cuidado.As baterias e pilhas podem levar a ulcerações caustica do trato gastrintestinal, quando acessível deve ser retirada o mais rápido possível.
Bezoares, que são concreções de material estranho de origem vegetal (fitobezoar), ou de cabelos engolidos(tricobezoar). Eles se fixam na parede gástrica ou duodenal e são difíceis de serem retirados endoscopicamente e muitas vezes evoluem para um quadro de obstrução intestinal , necessitando abordagem cirúrgica.
Em pacientes com problemas mentais, prisioneiros, pode se incluir a ingestão de alguns objetos como canivetes, garfos, colheres, grampos de cabelo, que podem ser extremamente difíceis de serem retirados.
A ingestão de “papelotes” de substancia ilícitas, não deve ser retirada endoscopicamente pela alta chance de perfuração dos “papelotes” e o paciente ir a óbito por “overdose”.
Quando os objetos levam a perfuração, deve ser considerada a extração cirúrgica, entretanto na maioria dos casos, a abordagem endoscopia é altamente eficaz.
PREVENÇÃO DO CÂNCER COLORRETAL
Apesar da evolução dos tratamentos e do alto índice de diagnóstico precoce, o câncer colorretal vem mantendo uma curva ascendente nos países ocidentais.
A neoplasia colorretal e seus precursores, os pólipos adenomatosos, são doenças multifatoriais, sofrendo influência de agentes externos, ambientais e dietéticos, além de hereditariedade. Vários autores descreveram que somente 5 a 10% dos tumores são causados por defeitos genéticos hereditários e que os restantes são esporádicos, causados por mutações genéticas no indivíduo, sob influência de fatores ambientais, alimentação e estilo de vida, o que apresenta uma grande oportunidade para prevenção.
Aproximadamente 70% da incidência de tumores está associada à dieta, sendo que alguns tipos de alimentos aceleram o crescimento dos tumores e outros inibem.
Reconhece-se que a dieta ocidental caracterizada por alto teor de gorduras saturadas, proteína de origem animal (carne vermelha, carne processada) e baixo teor de fibras (frutas, vegetais e cereais) está associada a maior potencial carcinogênico. Fatores relacionados ao estilo de vida como fumo, sedentarismo, obesidade, consumo excessivo de álcool, conservantes, também foram incriminados. Por outro lado, são considerados fatores protetores o cálcio, vitamina D, folatos, selênio, vitamina e antioxidantes.
A prevenção primária consiste na identificação dos fatores de risco e na promoção de modificações no estilo de vida, de hábitos e na composição da dieta.As recomendações atuais são:
-consumir diariamente fibras, frutas e vegetais (25-30g/dia;
-praticar atividade física regular;
-evitar gorduras saturadas, redução para até 30% das calorias totais da dieta;
-evitar carne vermelha, processada e, principalmente, muito assada;-consumir peixe 2 a 3 vezes/semana;
-não fumar;-tomar 2 a 3 litros de água/dia;
-não ingerir bebidas alcoólicas em excesso;
-manter-se no peso ideal, evitar a obesidade;
-fazer um exame colonoscópico a partir dos 50 anos, mesmo sem queixas, e mais precoce com historia familiar, e sempre que indicado pelo seu médico.
O QUE É ESSA TAL SÍNDROME DO INTESTINO IRRITÁVEL?
É o mais comum dos distúrbios funcionais (anatomicamente não se identifica nenhuma alteração) do aparelho digestivo.
A dor, em geral, é moderada, mas pode ser intensa de acordo com as características dos pacientes. O tipo de dor é variável, podendo ser em cólica, em queimação, em pontada ou mal caracterizada. Localiza-se preferencialmente na parte inferior do abdome e é mais frequente à direita. Dor no canal anal pode estar presente.
Outro sintoma frequente e que incomoda o paciente é a presença de gases em excesso, acompanhado de distensão abdominal.
As alterações do hábito intestinal são frequentes e caracterizam-se por constipação, diarreia ou alternância de ambos. A diarreia, quando presente, consiste de fezes amolecidas, em pequenas quantidades, muito frequentemente com muco (catarro). A evacuação é precedida de dor e urgência que por vezes não pode ser controlada.
Em muitos pacientes predomina a constipação, às vezes levando o paciente a ficar sem evacuar vários dias. É comum a variação do diâmetro das fezes, fezes em cíbalos, que se assemelham a fezes caprinas.
Para se confirmar o diagnóstico é preciso que todos os exames laboratoriais e de imagem (us, colonoscopia, endoscopia) sejam normais.
A ingestão de alimentos e o estresse psicológico são os principais fatores desencadeantes.
Alimentos gordurosos, álcool, adoçantes, algumas frutas, chocolates, laticínios, cafeína e produtos picantes podem desencadear os sintomas.
Existem várias opções de medicamentos para tratar a SII. Um especialista pode te orientar e escolher o ideal para você.
ALIMENTOS QUE PODEM PIORAR OS GASES INTESTINAIS
Alguns tipos de carboidratos são difíceis para o nosso organismo absorver. Conhecidos como FODMAPS (Sigla em inglês, para monossacarídeos, dissacarídeos, oligossacarídeos e polióis), estes açúcares, são fermentáveis e em algumas pessoas podem provocar vários sintomas como azia, intestino preso ou diarreia, inchaço abdominal, gases. Uma dieta de baixo FODMAP é conseguida simplesmente evitando alimentos ricos nestes carboidratos. Vá retirando um por grupos alimentares os alimentos que fazem parte da sua dieta, observe os sintomas pelo menos durante uma semana, reintroduza um por um para avaliar o grau de tolerância alimentar de cada um. A dieta pobre em fodmaps, melhora os sintomas em 70% dos pacientes portadores de SII com sintomas de distensão abdominal e gases, se após um período de 6 semanas os sintomas persistirem, é sinal que a dieta não dá certo.
O café preto não contem FODMAPS, mas a cafeína é um estimulante intestinal, e pode levar a desconforto intestinal. O chá verde, preto e de hortelã tem baixo teor, mas o chá de camomila e refrigerantes podem piorar os sintomas. Vale lembrar que esta dieta não combina com todos os tipos de problemas digestivos, e é sempre bom ter a ajuda de um profissional para te orientar.
Alimentos com alto teor de Fodmaps
Frutas: maçã, pêra, pêssego, manga, melancia, nectarina, cereja, manga. Os sucos naturais, produtos que contêm xarope de milho e frutose, mel e frutas enlatadas.
Leite: de vaca, cabra, iogurtes, creme cheese, cottage, leite condensado, sorvete, queijo fresco.
Hortaliças e leguminosas: alho, cebola, alho-poro, couve flor, feijão, lentilha, aspargo, beterraba, brócolis, cogumelo, ervilha, grão de bico, pistache, molho de tomate, ketchup.
Cereais e massas: produtos contendo trigo, centeio, cereais contendo xarope de milho.
Alimentos com baixo teor de Fodmaps
Frutas-banana, amora, carambola, uva, abacaxi, melão, kiwi, limão, laranja, tangerina, morango, maracujá, abacaxi.
Leite: leite sem lactose, leites vegetais de amêndoas, soja, arroz, queijos curados como parmesão, chedar, brie ou camembert, manteiga.
Hortaliças e leguminosas: alface, cebolinha, pepino, batata, batata doce, couve, abobora, abobrinha, espinafre, berinjela, quiabo, milho, rabanete, milho, broto de bambu.
Cereais e massas: quinoa, aveia, biscoitos sem glúten, farinha de milho, pães e massas sem glúten.
COVID-19
O QUE É O CORONAVÍRUS?
É um grupo de vírus da subfamília Orthocoronavirinae, da família Coronavirinae, e da ordem Nidovirales. O coronavírus recebeu este nome porque seu aspecto, na microscopia eletrônica, parece uma Coroa Solar.
O Corona infectando humanos foi identificado pela primeira vez na década de 60 do século passado (cepa HCoV-229E), e sabe-se que pode infectar um grande número de animais, principalmente mamíferos e aves (mas não limitados a esses, sabemos que também repteis podem ser infectados).
CORONAVÍRUS SEMPRE CAUSA INFECÇÃO GRAVE?
Nem sempre. Existem várias cepas de coronavírus que sabidamente infectam humanos. A maior parte causa infecção respiratória leve. Na verdade, o coronavírus é uma das principais causas do resfriado comum – alguns estudos apontam como a segunda causa – junto com o Rinovírus.
PACIENTE TEVE CONTATO COM PESSOA INFECTADA. ELE TERÁ SINTOMAS?
Nem sempre! Até o momento, as infecções pelo SARS-C0V-2 são 80% das vezes ASSINTOMÁTICAS ou LEVES. Apenas 15% se desenvolvem com sintomas mais intensos, necessitando do aporte de oxigênio. Os 5% restantes é que evoluem para quadros mais graves e severos, precisando de ventilação mecânica.
DURANTE QUANTO TEMPO, UM INDIVÍDUO INFECTADO PODE TRANSMITIR O VÍRUS?
Isso é muito variável! Estima-se que, até o momento, o Período de Transmissibilidade ocorra durante 0 até 7 dias após o início dos sintomas. Sendo os picos de maior transmissão entre os 3 a 5 dias da COVID-19.Entretanto, também se acredita que ocorra uma fase “pré-sintomática” de transmissão, em torno de 24 a 48h antes que os sintomas apareçam.
QUAIS SÃO AS COMPLICAÇÕES MAIS COMUNS?
Em casos mais graves, a COVID-19 pode evoluir para pneumonia leve (81% dos casos), doença grave: dispneia, hipóxia, lesão pulmonar > 50% em 24-48h (14% dos casos), doença crítica: SARS (Síndrome Respiratória Aguda Grave), choque ou disfunção multiorgânica (5% dos casos).
QUANTO TEMPO DEPOIS UM PACIENTE TRATATO E CURADO SE RECUPERA?
Segundo a OMS, para infecções leves o tempo de recuperação médio é de 2 semanas, e para infecções mais graves, cerca de 3 a 6 semanas.
COMO PREVENIR E IMPEDIR A TRANSMISSÃO DA COVID-19?
A prevenção e a redução da velocidade de transmissão do SARS-COV-2 se baseiam no que chamamos de “etiqueta respiratória”. São medidas simples, que visam interromper as vias e a velocidade de transmissão do novo coronavírus.
Com isso, conseguimos achatar a curva de multiplicação do vírus a tempo reduzir o número de casos absorvidos pelo sistema de saúde.As medidas são: lavar as mãos com água e sabão por 20s; cobrir a boca e o nariz, ao tossir ou espirrar com lenço de papel (descartando depois) ou oferecendo barreira com o antebraço (NUNCA com as mãos!); evitar tocar os olhos, nariz e boca com as mãos, antes de lavá-las; usar álcool em gel 70% nas mãos e na desinfecção de objetos e superfícies tocados com frequência; não compartilhar objetos de uso pessoal; isolamento respiratório domiciliar e social: indivíduos sintomáticos não devem sair de casa por 15 dias, evitando locais e eventos com aglomerações; pacientes retornando de viagens no exterior, devem cumprir isolamento de 7 dias; manter distância de ao menos 1m, dentre uma pessoa e outra.
QUEM SÃO AS PESSOAS DO GRUPO DE RISCO?
Pacientes idosos maiores de 60 anos – porém, a taxa de mortalidade é maior nas faixas etárias de 70 a 79 anos (8%) e acima de 80 anos (15%); cardiopatas; diabéticos; portadores de doenças pulmonares; usuários de corticoides ou outras drogas imunossupressoras; doentes renais crônicos; crianças menores de 6 anos, gestantes e puérperas até 40 dias do parto.
COMO OCORRE A TRANSMISSÃO?
Principalmente, por gotículas respiratórias diretamente em contato com membranas mucosas, de pessoa a pessoa. No entanto, também pode ocorrer via superfícies contaminadas após uma pessoa manuseá-los e em seguida, tocar nos olhos, nariz e boca.A transmissão por pessoas assintomáticas (crianças e jovens na faixa de 20 a 29 anos) também foi descrita, porém não se sabe a extensão dessa via. Contudo, esses indivíduos devem redobrar as medidas preventivas para não aumentarem a exposição dos componentes do grupo de risco.
COMO DIAGNOSTICAMOS UM CASO DE COVID-19?O diagnóstico se dá pela detecção do RNA viral, por técnica de RT-PCR em tempo real, em amostras de secreção respiratória – colhidas apenas de pacientes sintomáticos.Habitualmente, tem-se realizado o diagnóstico diferencial com o vírus Influenza e outros vírus respiratórios. Esses exames são realizados em sua maioria nos Laboratórios Centrais de Saúde Pública (LACEN).
O QUE É CONSIDERADO UM CASO SUSPEITO DE COVID-19?
Será considerado um caso suspeito aquele com paciente apresentando FEBRE e/ou sintomas do trato respiratório inferior, que preencheram um dos seguintes itens nos 14 dias anteriores:
– Contato próximo (<2m) com caso confirmado ou suspeito, por período prolongado, sem utilização de EPI ou contato direto com as secreções respiratórias;
– Residir ou retornar de áreas onde foi relatada transmissão local ou comunitária de COVID-19;
DOENÇAS INFLAMATÓRIAS INTESTINAIS
A doença inflamatória intestinal é uma afecção na qual o intestino começa a apresentar feridas. Existem dois tipos predominantes: a Doença de Crohn e a Retocolite Ulcerativa inespecífica.
Embora sejam doenças distintas, elas compartilham algumas semelhanças:
As duas são doenças crônicas que incluem recidivas (recaídas) e períodos de bem-estar.
Ambas afetam pessoas entre 10 e 40 anos, mas podem, em algumas vezes, se manifestar pela primeira vez em crianças menores e idosos.
A verdadeira causa é desconhecida, mas sabe-se que existem alguns fatores genéticos e fatores ambientais que podem estar envolvidos.
Infecções virais e fatores psicológicos podem precipitar um ataque agudo, mas não são considerados causas.
DOENÇA DE CROHN
Embora seja definida como uma doença inflamatória intestinal, pode ocorrer em qualquer segmento do canal alimentar, da boca até o ânus.
Pode se manifestar com febre, anemia, emagrecimento, dor abdominal contínua, mais frequente no abdome inferior direito, diarreia com sangue ou muco.
Manifestações extra intestinais, como artropatias (dor articular), inflamação ocular e inflamações dermatológicas, podem aparecer no início ou no decorrer do tempo.
RETOCOLITE ULCERATIVA
A inflamação costuma iniciar-se pelo reto, afetando de maneira contínua a mucosa dos demais segmentos intestinais.
Fezes com sangue e muco é a queixa principal, com o aumento do numero de evacuações, inclusive noturnas, embora sejam mais numerosas nos horários pós-alimentações e independam de fatores dietéticos.
Na maioria das crises, febre baixa, perda de peso e sinais de anemia estão associados, e a intensidade é proporcional ao grau de gravidade das inflamações e seu tempo de duração.
Podem aparecer também manifestações extra intestinais, em 30% dos casos, nas articulações, olhos, pele e boca, mas a manifestações musculoesqueléticas são as principais. Raramente a doença se manifesta com um início abrupto e grave.
O diagnóstico é feito inicialmente com uma colonoscopia e biópsia das áreas afetadas, mas em alguns casos requer complementação com cápsula endoscopia e enterotomografia, para avaliação do intestino delgado terminal. Através de uso de medicação prescrita de maneira regular, pode se prolongar os períodos de remissão e minimizar as recaídas.
MITOS E VERDADES NA CIRURGIA BARIÁTRICA
A cirurgia bariátrica é cercada de curiosidades, crendices e muitas dúvidas. Aqui, abordaremos alguns pontos que geram mais polêmicas:
- Na maioria dos casos, o ganho de peso, com o passar dos anos, se deve ao paciente que não assume hábitos saudáveis, com dieta menos calórica e a prática de exercícios físicos;
- Após 15 meses de pós-operatório, a paciente do sexo feminino é liberada para engravidar sem riscos;
- Principalmente após a cirurgia de “bypass gástrico”, e nas mulheres (devido à menstruação), existe uma maior tendência à anemia, que pode ser minimizada com o consumo de alimentos ricos em ferro ou suplementos vitamínicos;
- O apoio da família é indispensável, e os novos hábitos a serem adotados pelo paciente devem ser estimulados por todos que convivem com ele;
- Normalmente, as dores se manifestam somente no primeiro dia do pós-operatório, não há restrição médica ao paciente que tem gastrite;
- Nem sempre é necessário fazer cirurgia plástica após o procedimento bariátrico;
- Os planos de saúde e o SUS, quando bem indicada a cirurgia, cobrem este procedimento;
- Nos primeiros meses de pós-operatório, onde a perda de peso é mais intensa, pode ocorrer queda de cabelo e unhasse tornarem mais quebradiças;
- Muitos pacientes tentam aumentar seu peso antes da cirurgia para poderem operar. Mas isso pode colocar a própria vida em risco e fazer com que a cirurgia não seja um sucesso;
- As contraindicações para a cirurgia incluem histórico de tentativa de suicídio no último ano, doenças psiquiátricas graves, alcoolismo, uso de drogas, pacientes que sofrem de compulsão alimentar e portadores de doença cardíaca em estágio avançado.quebradiças.